COSA ABBIAMO IMPARATO (E COSA POTRA’ ANCORA INSEGNARCI) L’EPIDEMIA DI COVID-19
«Guardare avanti: esercizi di utopia razionale»
Marco Rocchi, ordinario di Statistica Medica, Università di Urbino.
Il mio contributo parte dalla mia esperienza di biostatistico. Questa epidemia mi ha insegnato molte cose: alcune come professionista, altre come cittadino. Le condivido con chi avrà la pazienza di leggere.
Anzitutto, cosa può fare un biostatistico durante una epidemia? Può analizzare i dati epidemiologici e può costruire un modello epidemico, ovvero un sistema di equazioni differenziali che ne descrivono l’andamento semplificando la realtà. In altre parole, la popolazione viene suddivisa in tre compartimenti: quello dei Suscettibili (cioè coloro che non hanno immunità al virus e possono essere infettati), quello degli Infetti (cioè coloro che hanno contratto il virus e ne sono ancora portatori, sia che siano malati, sia che siano asintomatici o paucisintomatici) e infine quello dei Rimossi (cioè coloro che, essendo passati per il compartimento degli Infetti, ne sono usciti per essere guariti oppure deceduti, e in ogni caso non possono più trasmettere il virus). Un modello siffatto si chiama SIR.
Tuttavia, allo stato attuale delle conoscenze, non possiamo dire quanto durerà l’immunità acquisita da coloro che sono stati infettati; i massimi esperti a livello mondiale dei coronavirus (cioè di quella famiglia di virus cui appartiene il virus Sars-Cov-2, responsabile del Covid-19) affermano che è molto improbabile che l’immunità sia permanente e che la sua durata è probabilmente stimabile tra sei mesi e un anno. Quindi il nostro modello va arricchito di una nuova possibilità, cioè che i Rimossi (ovviamente esclusi i deceduti) dopo un po’ di tempo tornino a far parte della categoria dei Suscettibili. Ecco che il nostro modello, da SIR si è arricchito per meglio adattarsi alla (probabile) realtà, diventando un modello SIRS (a volte indicato come SI(R), dove la parentesi indica lo stato transitorio dei Rimossi).
Il modello SI(R) si presenta in questa elegante forma
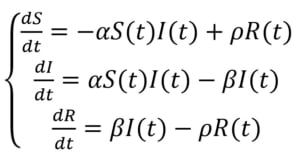
Nessuno si spaventi, ma mi preme porre l’attenzione su quelle lettere greche che fanno capolino nelle equazioni. Il termine α è la forza del contagio (cioè la velocità con cui si propaga il virus nella popolazione), il termine β indica il tasso di rimozione (cioè la velocità con cui guariscono, o muoiono, le persone infettate), il termine ρ tiene conto della velocità con cui si perde l’immunità.
Ora, la cosa interessante è che noi non possiamo intervenire sui termini β e ρ, che risentono di caratteristiche biologiche del virus sulle quali poco possiamo fare, ma solo sul termine α, che dipende certo anch’esso dalla biologia del virus, ma anche da due altri fattori: la struttura sociale di una popolazione (torneremo a parlarne a proposito del confronto tra Italia e Germania) e i contatti sociali. Ed è proprio quest’ultimo il punto: il famoso lockdown ha il potere di ridurre il valore α. E, in effetti, in Italia il lockdown ha ridotto tale valore di oltre il 75%, riducendolo da 2.6 a 0.6.
E, tra poco, potrà dirci quanto costerà, in termini di contagio, la riapertura.
Un altro aspetto interessante di questo modello è che può dirci se raggiungeremo un equilibrio e se questo sarà oscillatorio (come per le malattie stagionali) o stabile. Per adesso possiamo solo dire che, permanendo così le cose (il che non è possibile, visto che il lockdown non può durare in eterno), si arriverebbe a un livello endemico della malattia, con circa il 2% della popolazione di Infetti (cioè, allo stesso ritmo con cui i Rimossi tornano a essere Suscettibili, i Suscettibili si infettano) e ben l’80% della popolazione avrà ricevuto il virus (ma, di questi, solo circa 1 su 10 avrà sperimentato i sintomi respiratori). Ma ancora poco sappiamo come si stabilizzerà il parametro α alla riapertura e se l’epidemia risentirà delle stagioni.
Poi, da biostatistico, mi occupo di disegnare le sperimentazioni dei farmaci. Attualmente ce ne sono diversi in sperimentazione. Si tratta, nella totalità dei casi, di farmaci cosiddetti off-label, ovvero di farmaci già registrati con indicazioni diverse da quelle per Covid-19. Si tratta di anticorpi monoclonali per l’artrite reumatoide (tocilizumab e altri), chinolonici antimalarici (idrossichinolone), anticoagulanti (eparina) e così via. Vedendo i dati preliminari (le sperimentazioni sono in corso) mi sono convinto, nelle ultime settimane, che arriveremo a un protocollo terapeutico che, se applicato alle prime fasi di malattia, ci consentirà di abbattere drasticamente la sua letalità.
E qui c’è un’altra cosa che abbiamo imparato: la precocità dell’intervento sarebbe stata, e sarà, essenziale. Ecco perché abbiamo pagato con un numero altissimo di morti evitabili la incredibile impreparazione (condita spesso col sale dell’arroganza) della nostra classe politica, tanto a livello centrale quanto a livello regionale. Il governo, che possedeva tutti i preoccupanti dati da metà gennaio (e infatti il 30 gennaio ha proclamato sei mesi di emergenza sanitaria nazionale) non ha fatto nulla fino a dopo il focolaio di Lodi. Quando scrivo “nulla”, intendo che non ha dotato (in oltre un mese) i medici dei dispositivi di sicurezza per il rischio biologico, né ha messo in piedi un protocollo per l’isolamento e il trattamento dei sospetti. In realtà qualcosa ha fatto: ha chiuso i voli diretti dalla Cina, mentre l’Organizzazione Mondiale della Sanità ci implorava di ripensarci (a pensarci bene era così ovvio: chiudendo i voli diretti, chiunque poteva arrivare facendo scalo, e si perdeva l’unica opportunità di porre in isolamento i passeggeri provenienti dalla Cina).
A livello regionale è valsa la più completa autarchia: chi chiudeva le scuole e chi le riapriva, chi faceva screening a tappeto coi tamponi e chi limitava i tamponi a chi avesse febbre prolungata, tosse e (si badi bene, ho scritto “e”, non “o”) una storia di contatti con persone certamente infette; quest’ultima dissennata scelta, rallentando l’inizio della terapia, è costata centinaia di morti. Le parole di un amico, primario di Terapia intensiva in un ospedale Covid-19, sintetizzano la questione: “Sai perché ne muoiono così tanti? Perché arrivano quando è troppo tardi”.
Poi, a giochi fatti, quando l’outbreak epidemico era praticamente incontrollabile, è arrivata l’azione del governo, che però è risultata sempre in ritardo sull’emergenza. In compenso oggi abbiamo 15 task force governative (per tacere di quelle regionali) con oltre 300 superesperti coinvolti. Un numero che ci pone in testa al numero di prebende erogate per motivi emergenziali, a livello mondiale (sia chiaro che la considerazione è statistica, quindi rientra nelle competenze di chi scrive).
E questo ci conduce a un’altra lezione: quella della disastrosa sovrapposizione delle diverse competenze. Eppure dovrebbe essere così chiaro: i clinici curano i pazienti, i virologi studiano i virus, gli immunologi studiano l’immunità, i farmacologi propongono nuove terapie, gli epidemiologi studiano l’andamento dell’epidemia. E i politici? I politici governino affidando le scelte agli esperti, magari selezionati sulla base delle effettive competenze, piuttosto che sulle simpatie politiche o sulla capacità di comunicare spettacolarizzando.
Un’altra considerazione: la tanto sbandierata collaborazione tra gli scienziati e quella tra scienziati e istituzioni è solamente propaganda di basso livello. Lo scrive uno che da settimane chiede ufficialmente, a scopo di monitoraggio in tempo reale, i dati a varie istituzioni, senza ottenere né dati, né la soddisfazione di un diniego. Molti di quelli che hanno i dati non li condividono, per motivi di carriera: i dati sono preziosi per pubblicare, pubblicare fa vincere i concorsi. Siamo arrivati al punto che la SISMEC (Società Italiana di Statistica Medica ed Epidemiologia Clinica) e la SIB (Società Italiana di Biometria) hanno rivolto un appello ufficiale, rimasto inascoltato, al prof. Brusaferro, Commissario straordinario dell’Istituto Superiore di Sanità, perché i dati vengano resi disponibili agli studiosi. Ma siamo in buona compagnia: la British Society for Immunology ha fatto lo stesso col governo britannico, ottenendo lo stesso risultato.
Non solo le istituzioni preposte non comprendono l’importanza fondamentale di analizzare i dati in tempo reale. Non comprendono neppure l’importanza della qualità dei dati. Vengono confusi (al momento della comunicazione) i nuovi infetti col bilancio degli infetti (col paradossale risultato di avere a volte un numero negativo di nuovi infetti); vengono confusi i nuovi infetti coi positivi al tampone del giorno precedente, quando magari il tampone conteggiato è il terzo dello stesso paziente; vengono riverificate le cause di morte e i numeri aggiornati non al giorno della morte ma a quello della verifica (è successo in Finlandia, con le statistiche che in un giorno hanno riportato il singolare dato di -1 morto; e, ho controllato, non si era ancora a Pasqua). Possono sembrare sottigliezze da statistico, ma quando i dati sono “sporchi”, o addirittura mancanti per scarsa trasparenza dei governi (è il caso della Cina, almeno del periodo iniziale dell’epidemia, dell’Iran e chissà di quanti altri) è difficile ricavarne elaborazioni utili alla comprensione del fenomeno.
Infine, altre lezioni ci vengono dalle difformità dei dati epidemici a livello internazionale. Il confronto con i dati della Germania (su cui molto si è fantasticato) è emblematico: in Italia la mortalità (cioè la proporzione di morti rispetto alla popolazione) è di 384 per milione di abitanti, in Germania è di 54 per milione di abitanti. E la letalità (cioè la percentuale di morti rispetto ai malati) che in Germania è attorno al 3%, in Italia supera il 13%.
Quali sono le cause? La prima è una diversa struttura demografica. In Italia ci sono più anziani, e questi sono anche i soggetti che muoiono di più. E mentre in Germania l’età media dei malati è di 45 anni, in Italia è di 63 anni.
E questo ci porta alla seconda causa: una diversa struttura sociale. In Italia è fortemente trigenerazionale, con scambi e contatti frequenti tra figli, genitori e nonni. In Germania lo è molto di meno (circa metà delle famiglie in Germania ha questa struttura sociale rispetto a quelle italiane).
Alcuni hanno anche supposto che, mentre in Italia vengono comunicate tutte le morti in pazienti con Covid-19, in Germania comunicherebbero solo quelle per Covid-19. La differenza sta nella proposizione semplice che si sceglie di usare e, dal punto di vista della classificazione delle cause di morte avrebbero ragione i tedeschi (ammesso che l’ipotesi sia vera): la causa di morte è “la malattia che ha dato origine al processo morboso che ha condotto alla morte”. Questo significa che in un paziente immunodeficiente per HIV che contragga il virus e muoia, la causa di morte corretta sarà: infezione da HIV.
Infine, ma fondamentale, è la diversa solidità e capacità ricettiva delle strutture sanitarie: mentre in Italia si tardava fino quindici giorni per avere una diagnosi molecolare (col tampone), in Germania si aveva nei primi due giorni. In questo modo le terapie potevano cominciare precocemente: così, mentre al terzo giorno il paziente tedesco entrava in terapia, quello italiano passava altri 7-10 giorni con la sola compagnia del paracetamolo.
E quando si arriva all’ospedale, si fanno i conti col numero di letti di terapia intensiva: 5000 in Italia per 60 milioni di abitanti, contro 28000 (ora aumentati a 40000) in Germania per 80 milioni di abitanti.
In conclusione, molto abbiamo imparato da questa lezione e, ne sono certo, molto altro impareremo. Tutto sta a vedere se stavolta avremo memoria o se, come al solito nel nostro smemorato Paese, passata la festa, gabbatu lu santu.



